Лекарственный гепатит в онкологии
Содержание статьи
Лекарственный гепатит
Лекарственный гепатит – реактивное воспалительное поражение печени, вызванное приемом гепатотоксичных медикаментов. Признаками лекарственного гепатита может служить появление тошноты, рвоты, снижения аппетита, запоров или диареи, желтухи, потемнения мочи и осветления кала. Диагностика лекарственного гепатита производится на основании анамнеза, определения уровня печеночных проб, УЗИ печени. Лечение лекарственного гепатита требует отмены фармпрепарата, вызвавшего поражение печени, проведения дезинтоксикационной терапии, назначения гапатопротекторов.
Общие сведения
Медикаментозный (лекарственный) гепатит – это поражение тканей печени в результате токсического повреждения гепатоцитов метаболитами лекарственных веществ, с развитием реактивного воспаления и некроза клеток печени. Лекарственные гепатиты осложняют проводимую фармакотерапию в 1-28% случаев и в 12-25% случаев приводят к развитию цирроза печени и печеночной недостаточности. Женщины болеют лекарственными гепатитами в 2—3 раза чаще, чем мужчины. Изучением и лечением лекарственных гепатитов занимается специальный раздел гастроэнтерологии – гепатология.
Лекарственный гепатит
Причины
Важнейшей функцией печени в организме является нейтрализация и обезвреживание токсических веществ, поступающих в нее с током крови. Метаболизм и утилизация химических и биологических токсинов происходит под действием ферментативной обезвреживающей системы гепатоцитов, с последующим выведением вредных продуктов из организма. Процесс утилизации токсичных веществ протекает в печени в несколько этапов, в ходе чего образуются метаболиты — промежуточные продукты биотрансформации. Метаболиты некоторых лекарств являются еще более гепатотоксичными, чем сами фармпрепараты. Длительный прием таких медикаментов или их высокая дозировка приводит к истощению обезвреживающих ферментативных систем и повреждению гепатоцитов, в результате чего развивается лекарственный гепатит.
На сегодняшний день известно более тысячи наименований лекарственных препаратов, приводящих к развитию медикаментозного гепатита. Токсичность действия лекарств увеличивается при сочетанном приеме 2-3-х препаратов, а при одновременном приеме 6-ти и более лекарств вероятность токсического повреждения печени увеличивается до 80%. Скорость развития лекарственного гепатита на фоне приема медикаментов варьирует от нескольких суток до нескольких лет.
К факторам риска развития лекарственного гепатита относят генетически детерминированную повышенную чувствительность к какому-либо лекарству; наличие на момент принятия препарата хронического гепатита, вирусного гепатита, аутоиммунного гепатита, асцита; прием алкоголя или токсическое воздействие растворителей, ядовитых газов на фоне медикаментозной терапии; беременность; дефицит белка в пищевом рационе; стресс; почечную недостаточность, сердечную недостаточность и др.
В основные группы препаратов, вызывающих лекарственный гепатит, входят:
- Средства для лечения туберкулеза (рифампицин, изониазид)
- Антибиотики: тетрациклины (тетрациклин, хлортетрациклин, диксициклин), пенициллины (бензилпенициллин, амоксициллин, и др.), макролиды (эритромицин)
- Сульфаниламиды ( сульфаметоксазол + триметоприм, сульфадиметоксин и др.)
- Гормоны (стероидные гормоны, оральные контрацептивы и др.)
- НПВС (диклофенак, ибупрофен)
- Противосудорожные и противоэпилептические средства (фенитоин, карбамазепин, клоназепам и т. д.)
- Противогрибковые препараты (амфотерицин В, кетоконазол, фторцитозин)
- Диуретики (гидрохлоротиазид, фуросемид и др.)
- Цитостатики (метотрексат)
- Препараты для лечения аритмии, сахарного диабета, язвенной болезни и мн. др.
Список лекарственных препаратов, обладающих гепатотоксичным действием, далеко не исчерпывается названными медикаментами. Медикаментозный гепатит может вызываться практическим любым лекарственным средством и особенно – сочетанием нескольких препаратов.
Симптомы лекарственного гепатита
Лекарственный гепатит может протекать в острой или хронической форме. Острые лекарственные гепатиты, в свою очередь, делятся на холестатические, цитолитические (протекающие с некрозом и жировым гепатозом) и смешанные.
Симптоматика лекарственного гепатита аналогична проявлениям других видов гепатита. Доминирующими в клинической картине являются диспепсические расстройства: потеря аппетита, тошнота, отрыжка горечью, рвота, диарея или запор, похудание. Основным клиническим проявлениям может предшествовать продромальный период, протекающий с астеническим или аллергическим синдромом. При лекарственном гепатите беспокоят умеренные боли, тяжесть, дискомфорт в правом подреберье; при пальпации определяется гепатомегалия, болезненность печени. Иногда на фоне лекарственного гепатита развивается желтуха, кожный зуд, лихорадка, осветление кала и потемнение цвета мочи.
В ряде случаев лекарственный гепатит может быть выявлен только на основании изменений в биохимических показателях крови. Острый лекарственный гепатит, протекающий с образованием субмассивных некрозов, довольно быстро приводит к циррозу печени. При массивном некрозе печени развивается печеночная недостаточность.
Диагностика
В процессе диагностики лекарственного гепатита важно исключить вирусный гепатит, желчнокаменную болезнь, опухоли печени, рак поджелудочной железы. При сборе анамнеза важно выяснить причинно-следственную связь поражения печени с приемом гепатотоксичных препаратов.
При подозрении на лекарственный гепатит исследуются биохимические пробы печени, в которых повышается активность трансаминаз (АсАТ, АлАТ) и щелочной фосфатазы, уровень билирубина, фракции глобулинов. Производится исследование коагулограммы, общего анализа мочи и крови, копрограммы.
УЗИ органов брюшной полости позволяет выявить диффузное увеличение печени, однако не позволяет судить о причине гепатита.
Лечение лекарственного гепатита
Первым шагом в лечении лекарственного гепатита является отмена препарата, предположительного вызвавшего поражение печени и его замена на более безопасный аналог. Самостоятельно заменять лекарства пациенту категорически воспрещается. С целью выведения из организма токсичных метаболитов проводится дезинтоксикационная инфузионная терапия, плазмаферез, в тяжелых случаях — гемодиализ.
Для восстановления поврежденных клеток печени назначаются препараты гепатопротекторного действия (эссенциальные фосфолипиды, адеметионин, метионин). При назначении медикаментов с известным гепатотоксическим потенциалом рекомендуется превентивный прием гепатопротекторов, что позволяет предотвратить развитие лекарственного гепатита.
Пациентам с лекарственным гепатитом рекомендуется придерживаться диеты: дробного питания, ограничения жиров, достаточного употребления белка, углеводов, витаминов; исключить алкоголь, жирную, жареную и острую пищу.
Прогноз и профилактика
В тяжелых случаях, при молниеносном развитии лекарственного гепатита или массивном некрозе печеночной паренхимы, развивается цирроз, печеночная недостаточность, иногда – печеночная кома и смерть. При своевременной отмене гепатотоксичного препарата в большинстве случаев, наступает полное выздоровление.
Профилактика лекарственного гепатита заключается в рациональном использовании медикаментов, мониторинге побочных эффектов, приме препаратов только по назначению врача, исключении дополнительных токсических влияний. На фоне длительной лекарственной терапии рекомендуется назначение гепатопротекторов. Пациентам, вынужденным длительное время принимать лекарства, необходимо периодически исследовать уровень трансаминаз с тем, чтобы выявить лекарственный гепатит на ранней стадии.
Источник
Гепатит и его последствия: рассказывает онколог
28 июля во всем мире отмечается Всемирный день борьбы с гепатитом. Дата выбрана не случайно: в этот день родился Барух Бламберг — исследователь, который открыл опасный вирус, разработал систему диагностики заболевания и создал вакцину против гепатита B. За свой вклад в медицину ученый получил Нобелевскую премию. Мероприятия, приуроченные к 28 июля, призваны консолидировать медиков и исследователей различных стран в борьбе с гепатитом, а также напомнить широкой общественности об опасности заболевания и методах его профилактики.
Главная опасность гепатита заключается в его последствиях: при некорректном лечении он может привести к раку печени. Что же касается основных факторов заболеваемости гепатитом в мире, то медики однозначно указывают на низкую осведомленность людей и невнимание к своему здоровью. Попробуем исправить ситуацию и рассказать, как именно гепатит трансформируется в рак печени, чем это чревато и как можно избежать тяжелых последствий.
Враг-невидимка
В первую очередь давайте разберемся, что же такое гепатит. Если обобщенно и кратко — это воспаление. С воспалениями в организме мы так или иначе сталкивались не раз: вспомним, например, гастрит — это воспаление желудка. Или конъюнктивит — воспаление слизистой оболочки глаза. Маленькая подсказка: распознать «воспаление» в названии заболевания можно по суффиксу «ит» в слове. Вот и «гепатит» — прямо указывает на воспалительный процесс в конкретном органе.
И, конечно же, мы знаем, что воспаления могут быть разными по остроте, тяжести, характеру. Согласитесь, легкий насморк, ринит — совсем не то же самое, что страшнейший менингит. Но главное — мы, как правило, ощущаем воспалительные процессы в своем организме. Дискомфорт, боль, выделения различного характера — верные сигналы, что что-то не так. А вот с гепатитом ситуация другая: он практически никак себя не проявляет.
Очень часто гепатит выявляют случайно — сдавая биохимию крови по каким-то иным назначениям (например, беременность или подготовка к плановой госпитализации), человек получает тревожный результат: повышение ферментов АЛТ и АСТ. При определенных показателях это равносильно однозначному диагнозу «гепатит». И тогда очень важно быстро понять, в чем причина таких показателей и как долго длится воспалительный процесс. Вот почему регулярные плановые обследования многократно снижают риски развития гепатита и его тяжелых последствий.
20 интересных фактов о человеческом теле — в нашей галерее:
Гепатитный алфавит
Различают множество причин, провоцирующих воспаление печени: все они так или иначе связаны с воздействием извне. Самый очевидный (и, к сожалению, частый) пример — токсичное воздействие алкоголя. Примерно такой же эффект может дать применение определенных лекарств или потребление продуктов, вызывающих аллергию. Негативные изменения образа жизни и неправильное питание вызывают нарушение обмена веществ, что опять же провоцирует гепатит. Встречаются также аутоиммунные и наследственные факторы риска.
Чаще всего гепатит имеет бактериальную и вирусную этиологию. Так, например, гепатит становится одним из проявлений таких бактериальных инфекций, как иерсиниоз и сальмонеллез. Что же касается вирусов, то это цитомегаловирус, вирус Эпштейна-Барр, а также вирусы гепатита A и E (передаются через зараженную воду или пищевые продукты), B и C (передаются через жидкости организма, такие как кровь, сперма, околоплодная жидкость и т. д.), D (могут быть инфицированы только люди с гепатитом B). Для защиты от гепатитов вирусного типа успешно применяется вакцинация, она позволила существенно снизить число случаев заболевания.
Гепатит и рак: как они связаны
Гепатоцеллюлярную карциному, или рак печени, считают «мужской» болезнью: к сожалению, сильный пол чаще подвержен риску заболевания. По данным международных организаций, ежегодно в мире диагностируют около 600 тысяч случаев рака печени. Причем эта форма рака считается одной из самых агрессивных: она довольно быстро прогрессирует и часто приводит к летальному исходу.
В 86% случаев причиной рака печени становится гепатит и его осложнение — цирроз. За годы исследования были выявлены примерные сроки образования злокачественных опухолей: в случае с гепатитом В это может занять от 10 до 20 лет. Гепатит С ведет к раку значительно быстрее: всего 5–7 лет. Разумеется, это усредненные показатели, характерные для заболеваний на поздних стадиях. Современная медицина демонстрирует прекрасные результаты лечения гепатитов при своевременном их выявлении и корректной терапии. А также огромное внимание уделяется профилактике этих заболеваний. Таким образом, страшного диагноза «рак» можно избежать, если:
- своевременно пройти плановую вакцинацию;
- вовремя выявить гепатит и провести корректную терапию;
- в случае заболевания циррозом или хроническими вирусными гепатитами не реже 2-3 раз в год посещать врача-гепатолога. Плановый мониторинг, как правило, включает в себя контроль уровня альфа-фетопротеина (АФП) и регулярные УЗИ брюшной полости.
При подозрении на гепатоцеллюлярную карциному назначают дополнительные исследования — прежде всего анализ крови. В первую очередь это необходимо, чтобы определить наличие и количественные показатели АФП — белка, который попадает в кровь при развитии опухоли. При показателях более 500 нг/мл или же стабильном повышении концентрации этого белка в нескольких анализах можно с определенной долей уверенности говорить о развитии рака печени. В этом случае назначают и различные радиологические методы исследований, такие как КТ, МРТ и ангиографию — они позволяют получить более точную картину по состоянию печени, чем УЗИ.
Чтобы определить характер самой опухоли (являются ли ее клетки доброкачественными или злокачественными), проводят биопсию под контролем УЗИ: специальной иглой берут небольшую часть ткани на исследование. Такой комплекс диагностических мер позволяет составить точную клиническую картину и назначить максимально эффективное лечение рака печени.
Методы лечения рака печени
Одним из наиболее эффективных методов лечения гепатоцеллюлярной карциномы является резекция печени — хирургическое удаление пораженного участка. Решение об операции врачи принимают, исходя из множества факторов, таких как количество очагов, их размер, расположение, общее состояние здоровья и других. Абсолютным противопоказанием к резекции является только тяжелая форма цирроза. Это связано с перспективой потери ткани печени, а вместе с ней и ее сосудов и желчных протоков — то есть, фактически, с ограничениями функций печени. После резекции небольших очагов здоровая ткань печени восстанавливает потерю, а при циррозе этот процесс невозможен, и печень просто перестает выполнять свою функцию.
Еще один вариант хирургического лечения рака печени — трансплантация, когда пораженный орган заменяется здоровым. Здесь также актуально требование по размеру опухолевого очага: не более 5 см для одного образования и не более 3 см в диаметре, если очагов несколько. В противном случае опухоль может появиться и в пересаженной здоровой печени. Еще одно важное требования для трансплантации — отсутствие метастаз.
Если резекция или трансплантация невозможны, применяют методы лечения, при которых воздействие оказывается непосредственно на опухоль. Это, например, современный и весьма эффективный метод химиоэмболизации. Во время процедуры перекрывается приток крови в опухоль, и непосредственно в нее вводится химиопрепарат. Огромное преимущество химиоэмболизации в том, что токсичные вещества препарата воздействуют именно на очаг поражения, что позволяет использовать меньшие дозы и снизить неблагоприятное воздействие на организм.
К методам лечения нового поколения относят иммунотерапию: активацию или усиление иммунной системы специальными компонентами, чтобы помочь организму самостоятельно справляться с раковыми клетками. Сейчас этот метод является наиболее эффективным при распространенном опухолевом процессе. Результаты исследований показывают большой потенциал иммунотерапии. Преимущества такого лечения очевидны: минимум побочных эффектов и меньше вероятность рецидива заболевания.
В лечении рака печени также применяют радиочастотное воздействие, замораживание опухоли жидким азотом, воздействие на опухоль повышенными температурами и т. п.
Стратегия лечения подбирается индивидуально в каждом конкретном случае, ведь важно учесть не только характер самой опухоли, но и состояние организма в целом, наличие сопутствующих или хронических заболеваний. Терапия рака печени редко базируется только на одном методе. Как правило, сочетают несколько способов лечения, поддерживающие программы, а после радикальных средств — и реабилитационные.
Важно понимать, что, несмотря на довольно агрессивный характер гепатоцеллюлярной карциномы, она поддается лечению. И безусловно, эту страшную болезнь можно предотвратить, если внимательно относиться к своему здоровью и следовать рекомендациям по профилактике гепатита.
Читайте также:
Смотрите наши видео:
Во время загрузки произошла ошибка.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Источник
Токсический лекарственный гепатит: симптомы и лечение
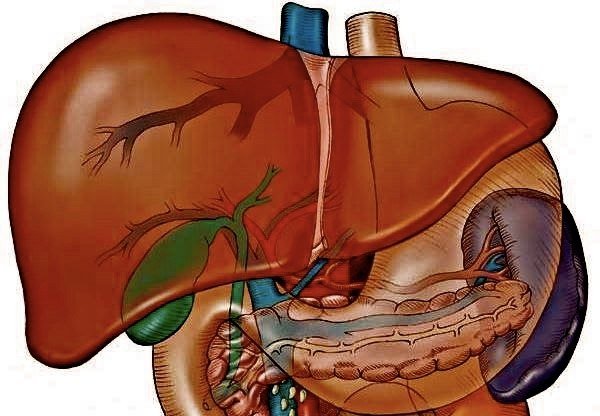
Возникновение медикаментозного гепатита часто обусловлено употреблением лечебных веществ с высокой токсичностью. В процессе нейтрализации отравляющих препаратов печень не способна полностью самоочищаться, что прямо приводит к образованию быстрого воспалительного процесса. Без прекращения употребления отравляющего вещества развивается цирроз печени и, как следствие, это приводит к недостаточности печени.
В среднем гепатит от лекарств затрудняет дальнейшую лечебную терапию в 1-28% от общего количества случаев, при этом женщины подвержены недугу в несколько раз чаще, чем мужской пол.

Что такое лекарственный гепатит
Для точного понимания формулировки медикаментозный (лекарственный) гепатит, что это такое и чем опасно – необходимо понимать роль печени и её работу. Она выполняет крайне важную функцию в теле человека – выведение всех вредных веществ из крови в организме человека, предварительно их очистив.
Клетки печени, гепатоциты, являются обезвреживающей системой, которая утилизирует токсины различного происхождения как биологического, так и химического характера. Для этого процесса характерна поэтапность – сначала гепатоциты перерабатывают токсины в метаболиты, которые являются переходным продуктом биотрансформации.
Далее происходит процесс выведения веществ из организма посредством выброса с жёлчью в кишечник либо через мочу. Метаболиты некоторых медикаментов имеют большую ядовитость, чем сам фармакологический препарат.
При продолжительном употреблении одного или нескольких таких лекарств либо использовании высоких доз происходит истощение энзимной системы печени и нарушение работы гепатоцитов. Это прямая причина возникновения гепатита от медикаментов. Основными условиями развития заболевания считается:
- индивидуальная непереносимость определённого препарата;
- наличие любой этиологии гепатита (бывают такие формы: вирусная, хроническая, аутоиммунная) или асцита на момент начала лечения токсическим препаратом;
- деструктивное влияние химических реагентов или ядовитых газов, приём алкоголя на фоне терапии сильнодействующими средствами;
- беременность;
- недостаток белка в рационе пациента;
- стресс;
- сердечная или почечная недостаточность.
Уже известно свыше 1000 медпрепаратов, которые негативно влияют на работу печени и служат основанием возникновения лекарственного гепатита.

Одновременный приём нескольких препаратов сильно увеличивают токсичность лечения, а если количество лекарств достигает 6 и больше – объективная возможность токсического поражения поднимается до 80%. Женщины более подвержены заболеванию.
Особой токсичностью, которая создаёт почву для развития заболевания, обладают такие группы препаратов:
- противотуберкулёзные;
- антибиотики;
- сульфаниламиды;
- гормональные препараты;
- противовоспалительные препараты нестероидного типа;
- средства против эпилепсии или судорог;
- противогрибковые лекарства;
- мочегонные препараты;
- цитостатики (химиотерапия);
- лекарства от диабета, аритмии, и другие.
Вещества, которые оказывают серьёзное гепатотоксичное влияние, не ограничиваются данным списком. Образование медикаментозного гепатита вызывается различными медпрепаратами или их комбинацией.
Симптомы лекарственного гепатита
Ход болезни разделяется на две формы. Острая форма протекания развивается внезапно, симптомы интоксикации очень быстро усиливаются. Этот вариант гепатита угрожает стремительным формированием жирового гепатоза и некроза, что приводит к печёночной недостаточности.

Хроническая форма характеризуется медленным накапливанием токсических метаболитов (касается тех, что имеют длительный период полураспада), а по достижению критической массы – начинают деструктивно влиять на печень. Этот вид гепатита не является заразным, поэтому не передаётся другому человеку. Может возникнуть как у ребёнка, из-за деликатности гепатоцитов, так и у пожилого человека.
Во многих случаях тяжело выявить медикаментозный гепатит, так как симптоматически он похож на другие формы этой болезни и общими заболеваниями организма.
Клиническую картину хода болезни отображает такая симптоматика:
- боль в брюшине;
- отсутствие аппетита;
- тошнота, возможно появление рвоты;
- срыгивание с жёлчным привкусом;
- зуд кожи;
- нарушение работы перистальтики кишечника (возможны как запоры, так и поносы).
Боль общего характера, чётких болезненных точек не фиксируется, локализуется под правым ребром. Пациенты жалуются на давление или сжимание в боку, иногда ноющий вид боли.

На начальной стадии патологии боли характеризуются больше, как дискомфорт, но с развитием заболевания обретают нарастающий характер. Сильный и постоянный болевой синдром, как и появление высокой температуры — указывают на развитие осложнений.
Дальнейшее развитие заболевания способствует проявлению общих (неспецифических) признаков, которые часто приписывают развитию онкологических заболеваний:
- потеря веса без изменения рациона больного;
- общее бессилие, высокая утомляемость без физических нагрузок, отсутствие жизненного тонуса;
- прогрессирующая потеря работоспособности.
Появление этих симптомов характеризуется нарушением устранения токсинов из организма. Не выведенные метаболиты возвращаются в кровь, влияя на работу мозговых центров, а также попадают с жёлчью в кишечник. Если к вышеописанным симптомам добавляются неожиданные аллергические проявления, то причину искать следует не в нарушениях работы иммунной системы, а со стороны печени.
Достаточно часто выявляется гепатит только при взятии биохимии крови, иные методы обследования не могут дать чёткой причины увеличения размеров печени или её структурного изменения.
Диагностика медикаментозного гепатита
Клиническая картина заболевания мало отличается от иных видов гепатита или прочих поражений печени.
Для подтверждения диагноза и его дифференциации от других видов гепатита важную роль играет схема лабораторных исследований:
- общие анализы крови и мочи;
- биохимический анализ крови (берётся из вены);
- копрограмма;
- коагулограмма;
- ·биопсия печени.
Аппаратные методы диагностики лекарственного гепатита не могут считаться специфическими, специалисты их используют для создания полного диагностического анамнеза:
- Рентгенография – позволяет выявить изменения размеров печени, но является малоинформативным методом в диагностике гепатитов, которые не характеризуются увеличением объёма органа;
- УЗИ печени – диагностирует размеры органа, плотность и форму. Не даёт возможности определить причину отклонений от нормы;
- КТ или МРТ печени – определяет локальность или диффузность изменений печени благодаря возможности отобразить послойные срезы. Но также не даёт объективности о причинах изменений.
Большую значимость имеют лабораторные исследования в диагностике гепатита от медикаментов. Применение аппаратных методик помогут отобразить только структурные изменения, не давая возможности определить причину.
Лечение медикаментозного гепатита
Первостепенная задача врача заключается в отмене токсического препарата, который привёл к поражению печени. Если полностью отказаться от медикамента невозможно (это бывает при лечении туберкулёза, например), то задача специалиста заключается в подборе более щадящего варианта терапии.
Лекарственный гепатит довольно быстро приводит к возникновению цирроза печени, поэтому немаловажно как можно раньше принять меры и не допустить развития тяжёлых патологий.

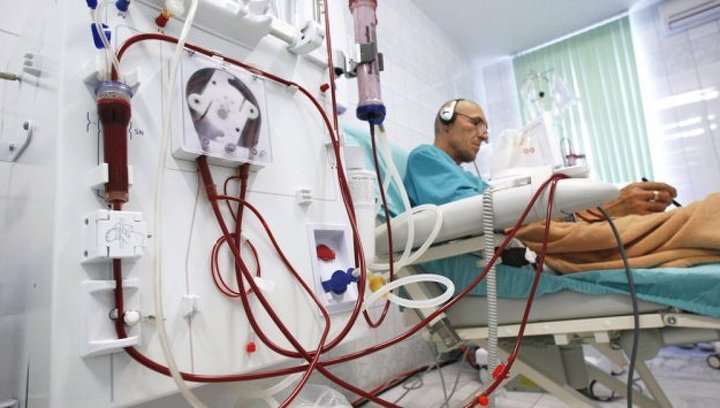
Следующим этапом лечения гепатита является назначение дезинтоксикационной инфузионной терапии в стационаре клиники. Она направлена на очищение организма от метаболитов и токсинов. Для этой процедуры применяют гемодезные капельницы и плазмаферез (очищение крови экстракорпоральной процедурой). В особо тяжёлых случаях применяют гемодиализ (метод очищения крови с помощью искусственной почки).
Для запуска процесса восстановления поражённых клеток назначаются препараты гепатопротекторного действия. Они созданы на основе растительных компонентов и усиливают регенеративную функцию печени.
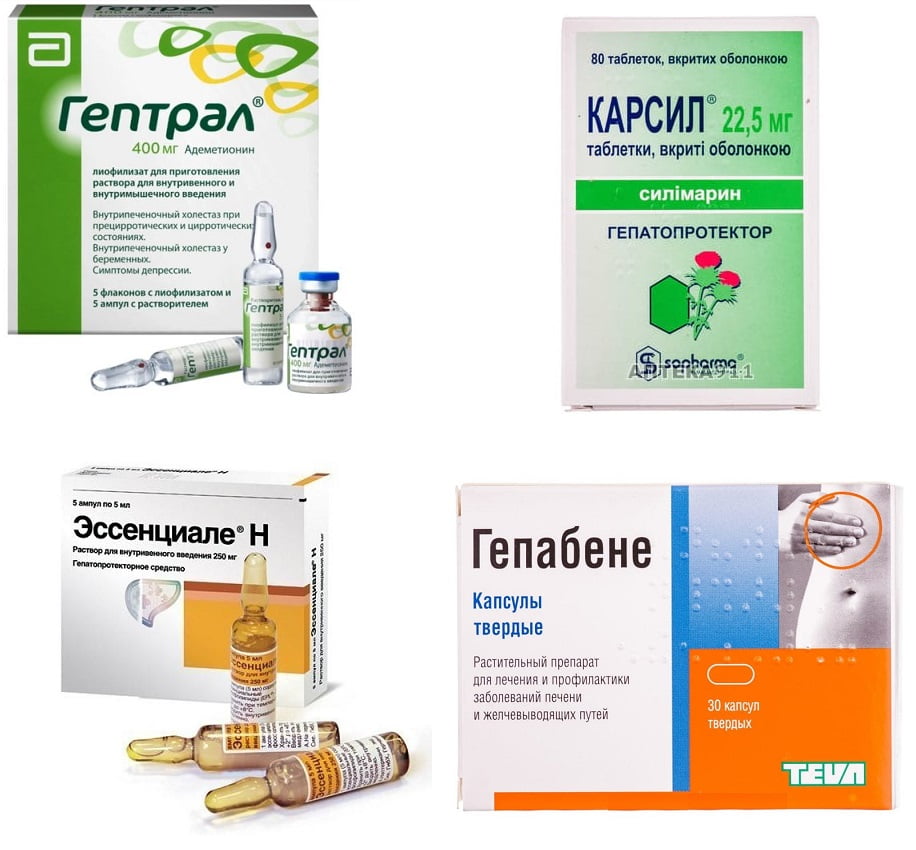
Чаще всего назначение высокотоксичных антибиотиков или иных медикаментов проводится в паре с гепатопротекторами – таблетки Карсил, Гепабене, Гептрал, Эссенциале. Они способствуют восстановлению гепатоцитов, защищают печень от воздействия вредных токсинов и содержат витамины для питания органа.
Большинство препаратов создано на основе травы расторопши, поэтому не окажут деструктивного влияния на печень. Любые народные методы лечения (особенно рекомендации с форумов) должны обязательно быть одобрены лечащим врачом.
В обязательном порядке будет даны инструкции по соблюдению специальной диеты, которая разгрузит печень и позволит ей быстрее восстанавливаться:
- приём еды небольшими порциями 5 раз в сутки;
- полный запрет алкоголя и курения;
- табу на любые жаренные или острые блюда, это касается и любой жирной пищи;
- соблюдение баланса в употреблении белка и углеводов;
- витаминные добавки.
Для предупреждения лекарственного гепатита необходимо внимательно следить за реакцией своего организма на то или иное лекарство. Если проявилась интоксикация, следует оперативно заменить препарат на аналогичный по действию, который будет более мягким по отношению к печени.
Коррекция питания
Для успешного лечения гепатита пациенту необходимо полноценное питание, оно позволит получить истощённому органу максимум полезных веществ и строительного материала для регенерации.
Но обязательно исключение курения и алкоголя, а также убрать поступление в организм:
- продуктов, содержащие эфирные масла – лук, чеснок;
- высокое содержание холестерина – яичный желток, субпродукты;
- пурины – наваристые бульоны;
- высокое содержание щавелевой кислоты – кофе, шоколад, какао, крепкий чай.

Пациенту назначается питание по столу No5, его разработал М.И. Певзнер. Он рекомендует всю пищу отваривать либо готовить на пару. Обязательно разделение суточной еды на 5 или больше приёмов. По химической структуре диета выглядит так:
- белка 90-100 г, из которого 2/3 составляет животный вид;
- жира 80-90 г, из которого 1/3 припадает на растительные;
- углеводов 350-400 г, из которых допустимо сахара до 80 г.
В качестве источника мясного белка предлагается употреблять мясо маложирных сортов: говядина или домашняя птица, кроме гуся. Сюда включается рыба, поскольку имеет очень высокую пищевую ценность белка. Молочные продукты ограничиваются до 200 грамм, используются только варианты с низким процентом жира. Обязательно употребление разнообразных лёгких супов.
Углеводную часть диеты составляют крупы, макароны, хлеб, преимущественно ржаной или с отрубями. Сюда относят различные овощи. Допустимо добавление сливочного, растительного или рафинированного масла. Соль ограничивают до 4 граммов в сутки.

Такого питания необходимо придерживаться длительный период времени, поскольку это оптимальное меню рационального поступления еды для здоровья всего тела. По отзывам, соблюдение такой диеты длительное время хорошо влияет на организм.
Не стоит забывать об употреблении достаточного количества воды, ведь за счёт правильного поступления жидкости в организм жёлчь теряет свою вязкость, это нормализует её кислотность. А это сразу влияет на уменьшение воспаления. Объём выпиваемой жидкости за сутки не должен превышать 2 литров. Для правильного поддержания водного баланса пить жидкость необходимо небольшими дозами, каждые 2 часа по стакану воды.
Из минеральных вод следует выбирать сульфатный состав, он нормализирует образование жёлчи и помогает выводить холестерин из организма. Это положительно повлияет на перистальтику кишечника.
При своевременном обнаружении болезни и соблюдении лечебной терапии возможно полное выздоровление пациента, прогноз благоприятный. Если же оставить симптомы без внимания или не принимать меры по отношению к выявленной болезни, развивается цирроз, в тяжёлых случаях это приводит к печёночной коме или смерти пациента.
Автор статьи врач-инфекционист, гепатолог
© 2019 – 2020. Все права защищены.
Источник